10/11/2025
E. Patrick Mullin, M.D., Luke V. Tollefson, B.S., Evan P. Shoemaker, B.A.,
Nathan J. Jacobson, M.D., Erik L. Slette, M.D., and Robert F. LaPrade, M.D., Ph.D.
Tóm tắt:
Trong chấn thương khớp gối kiểu quá duỗi (hyperextension-type), các rách dây chằng thường đi kèm với gãy lún mâm chày trước. Việc phục hồi và tái tạo chính xác tất cả các cấu trúc về đúng vị trí giải phẫu ban đầu là rất quan trọng nhằm khôi phục cơ sinh học của khớp gối. Trong kỹ thuật này, chúng tôi mô tả phương pháp tái tạo giải phẫu dây chằng chéo sau và bó sau ngoài trong một thì, kết hợp với nắn chỉnh và cố định xương hở (ORIF) vùng mâm chày trước trong. Lập kế hoạch tiền phẫu kỹ lưỡng và hiểu biết giải phẫu sâu rộng là yếu tố then chốt giúp quy trình phẫu thuật một thì đạt hiệu quả cao.
Các nghiên cứu trước đây đã cho thấy không có sự khác biệt về kết quả do bệnh nhân tự báo cáo giữa những trường hợp tái tạo dây chằng có kèm theo gãy mâm chày và những trường hợp không có tổn thương xương¹. Trong chấn thương kiểu quá duỗi, có khả năng xuất hiện đồng thời gãy lún mâm chày trước, và nếu có di lệch, tổn thương này có thể cần phải được cố định bằng dụng cụ. Việc chia giai đoạn phẫu thuật hoặc không tái tạo đầy đủ tất cả các cấu trúc trong cùng một lần mổ có thể dẫn đến thay đổi động học khớp gối, thất bại của mảnh ghép, và tiến triển thành thoái hóa khớp. Chúng tôi trình bày một kỹ thuật phẫu thuật kết hợp một thì, bao gồm tái tạo giải phẫu dây chằng chéo sau (PCL) và bó sau ngoài (PLC), đồng thời nắn chỉnh và cố định xương hở (ORIF) vùng mâm chày trước trong.
Kỹ thuật phẫu thuật
Các bước tái tạo PCL, PLC và cố định xương mâm chày trong. hướng dẫn từng bước và các kinh nghiệm phẫu thuật được trình bày trong Bảng 1. Phần chuẩn bị gân ghép được nêu chi tiết trong Bảng 2.
Tư thế bệnh nhân
Bệnh nhân được đặt ở tư thế nằm ngửa trên bàn mổ và gây mê toàn thân. Khám gối dưới gây mê được thực hiện để xác nhận các dấu hiệu lâm sàng. Garô đùi cao có lớp đệm tốt được đặt vào. Để dự phòng nhiễm trùng, cần tiêm kháng sinh cefazolin liều tiêu chuẩn trước mổ.
Đường mổ chữ L ngược bên ngoài (Lateral Hockey-Stick Approach)
Một đường rạch da tiêu chuẩn hình chữ L ngược bên ngoài được thực hiện, bắt đầu từ củ Gerdy và kéo dài khoảng 10 cm lên phía gần, nhằm tiếp cận mặt ngoài khớp để bộc lộ các cấu trúc bó sau ngoài bị tổn thương trước khi có hiện tượng thấm dịch. Giải phóng thần kinh mác chung (common peroneal nerve neurolysis) được thực hiện đầu tiên, sau đó xác định dây chằng bên mác (fibular collateral ligament – FCL) thông qua bao hoạt dịch của gân nhị đầu đùi (biceps femoris bursa)³.

Tạo đường hầm tái tạo bó sau ngoài (PLC Reconstruction Tunnel Creation)
Sau khi xác định được dây chằng bên mác (FCL), một mũi chỉ căng được đặt vào và tiến hành bóc tách điểm bám xa của FCL trên chỏm xương mác. Một bộ dẫn hướng (Arthrex, Naples, FL) được đặt lên vị trí bám giải phẫu của FCL trên chỏm mác, sau đó một kim dẫn hướng được khoan xuyên qua, thoát ra ở mặt sau–trong của chỏm xương mác. Dùng banh Chandler để bảo vệ các cấu trúc phía sau, sau đó đường hầm được nong rộng bằng mũi khoan 7 mm (Hình 1).
Việc tạo đường hầm xương chày bắt đầu bằng cách bóc tách phía trước để xác định vị trí “điểm phẳng” (flat spot) nằm dưới và trong so với củ Gerdy, và ngoài so với lồi củ xương chày. Hướng của kim dẫn hướng được định hướng về phía chỗ nối cơ–da của gân cơ kheo, nằm cách điểm ra của đường hầm mác khoảng 1 cm gần và 1 cm trong³. Kim dẫn hướng được đặt theo hướng trước–ra sau bằng dụng cụ định hướng dây chằng chéo (cruciate aiming device, Arthrex). Dùng banh Chandler để bảo vệ các cấu trúc phía sau. Sau đó, đường hầm được nong rộng bằng mũi khoan 9 mm và một chỉ dẫn đường (passing suture) được đặt vào (Hình 2).
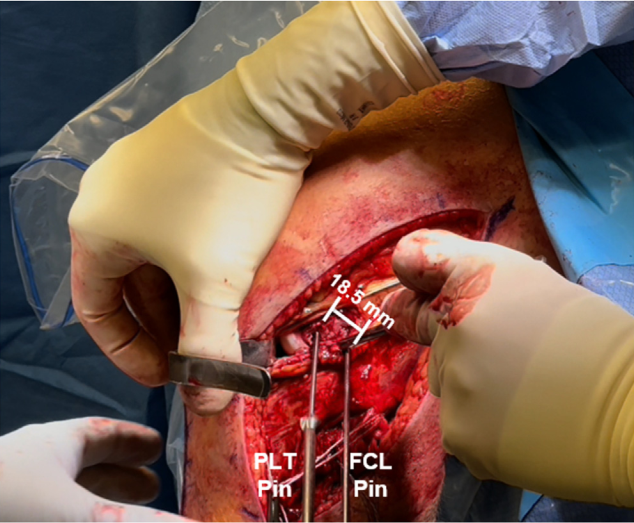
Băng chậu–chày (iliotibial band) được rạch dọc theo hướng sợi của nó để xác định vị trí bám của gân cơ kheo (popliteus tendon – PLT) và dây chằng bên mác (FCL) trên xương đùi. Để tìm điểm bám gần của PLT, một đường rạch bao khớp theo chiều dọc được tạo ở bao ngoài khớp để quan sát vị trí bám của PLT lên xương đùi.Một kim Beath được khoan xuyên qua điểm bám của PLT trên xương đùi ra phía đùi trước–trong. Một kim dẫn hướng khác được khoan song song tại vị trí bám của FCL, thường nằm cách điểm bám của PLT khoảng 18,5 mm.Cả hai kim dẫn hướng sau đó được nong rộng bằng mũi khoan 9 mm, sâu 25 mm⁴. Sau cùng, chỉ dẫn đường (passing sutures) được đặt vào từng đường hầm (Hình 3).

Nội soi khớp gối được tiến hành bằng cách tạo hai đường vào cạnh xương bánh chè bên trong và bên ngoài. Đầu tiên, các đường hầm xương đùi cho dây chằng chéo sau (PCL) được tiếp cận. Bằng cách định vị theo tam giác giữa điểm rãnh lồi cầu (trochlear point) và điểm vòm trong (medial arch point), mũi khoan 11 mm được sử dụng để đánh dấu vị trí của đường hầm bó trước–ngoài (anterolateral bundle – ALB) của PCL⁵. Mép dưới của đường hầm ALB được đặt ngay sát sụn khớp⁵. Sau đó, kim Beath được khoan xuyên qua mũi khoan, đi ra vùng đùi trước–trong, trước khi tiếp tục nong thành một đường hầm kín (closed-socket tunnel) sâu 25 mm (Hình 4).
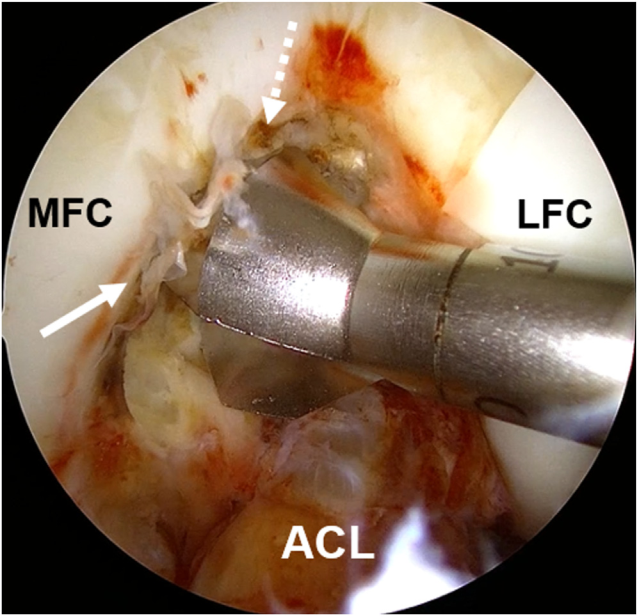
Trung tâm của dấu vết bó sau–trong (posteromedial bundle – PMB) nằm ở vị trí cách đều giữa điểm phía sau và điểm vòm trong (medial arch point), ngay bên dưới mào gian lồi cầu trong (medial intercondylar ridge)⁵. Khác với bó trước–ngoài (ALB), điểm trung tâm của PMB nằm cách bờ sụn 5,8 mm về phía gần⁵. Một mũi khoan 7 mm được sử dụng để tạo đường hầm PMB sâu 25 mm, đồng thời giữ lại một cầu xương rộng 2 mm giữa hai đường hầm (Hình 5).
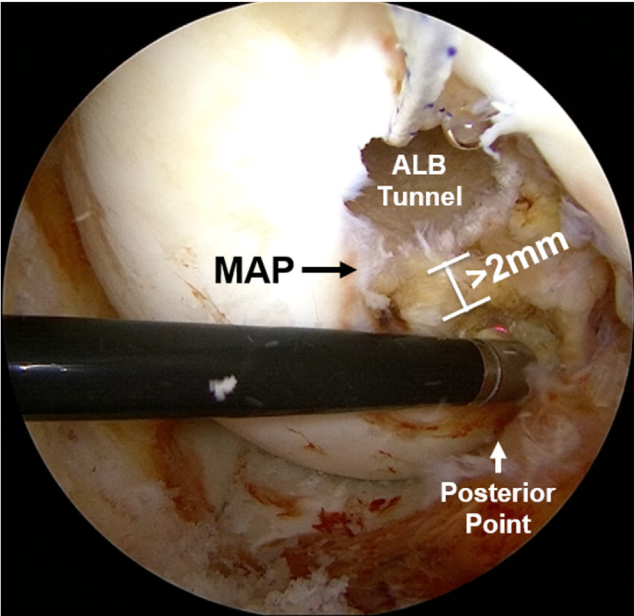
Đường hầm xương chày cho dây chằng chéo sau (PCL) được tiếp cận qua ngõ sau–trong. Gờ bó (bundle ridge), nằm giữa vị trí bám tận của bó trước–ngoài (ALB) và bó sau–trong (PMB) trên xương chày, được dùng làm mốc giải phẫu để định vị chốt dẫn hướng. Một đường rạch ở trước–trong được thực hiện, bắt đầu từ đường khớp và kéo dài 8 cm xuống dưới. Dụng cụ định hướng xương chày PCL được đặt tại vị trí cách đường khớp 6 cm, giữa mào chày trước và bờ trong xương chày, và được hướng sao cho đầu chốt dẫn ra tại điểm cách gờ bó 1,3 mm về phía gần⁵. Hình ảnh X-quang trong mổ được sử dụng để xác nhận vị trí chính xác của chốt dẫn, nằm cách “điểm rơi ly champagne” trên mặt cắt bên từ 6 đến 7 mm về phía gần².
Trước khi khoan đường hầm xương chày cho dây chằng chéo sau (PCL), cần đánh giá sụn chêm để phát hiện và xử lý các rách sụn (nếu có). Dưới quan sát trực tiếp qua ngõ soi sau–trong, một đường hầm xương chày đường kính 12 mm được khoan qua chốt dẫn hướng. Phần khoan cuối được thực hiện bằng tay nhằm tránh hiện tượng khoan quá sâu vượt quá vị trí mong muốn.
Một dụng cụ làm mịn loại lớn Gore (Smith & Nephew, London, Anh) được đưa lên qua đường hầm xương chày và luân chuyển ra ngoài qua ngõ soi trước–trong để loại bỏ các mảnh xương vụn và làm mịn miệng đường hầm. Đầu tròn khép kín của dụng cụ được kéo trở lại vào trong khớp trước khi được đưa ra ngoài qua ngõ soi trước–ngoài.
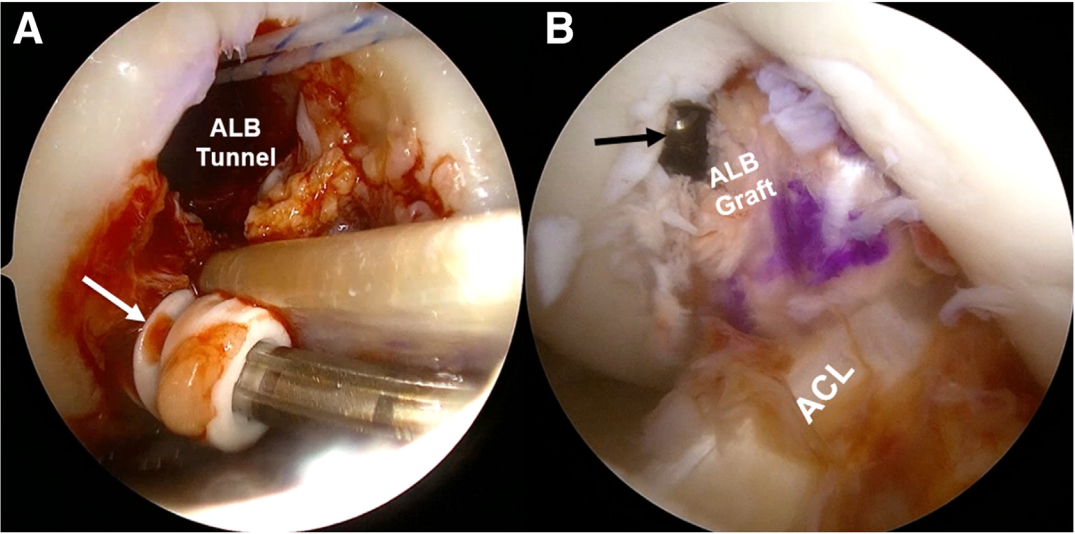
Mấu xương của mảnh ghép bó posteromedial (PMB) được đưa vào đường hầm xương đùi và cố định bằng một vít sinh học tự tiêu 7 × 20 mm. Mấu xương của mảnh ghép bó anterolateral (ALB) được đưa vào đường hầm xương đùi và cố định bằng vít titan 7 × 20 mm (Smith & Nephew) (Hình 6). Cả hai mảnh ghép PCL được đưa xuống qua đường hầm xương chày bằng dụng cụ làm mịn Gore. Độ trùng được loại bỏ bằng cách luân phiên gập – duỗi từng mảnh ghép.
Cố định mở xương mâm chày (Tibial Plateau ORIF)
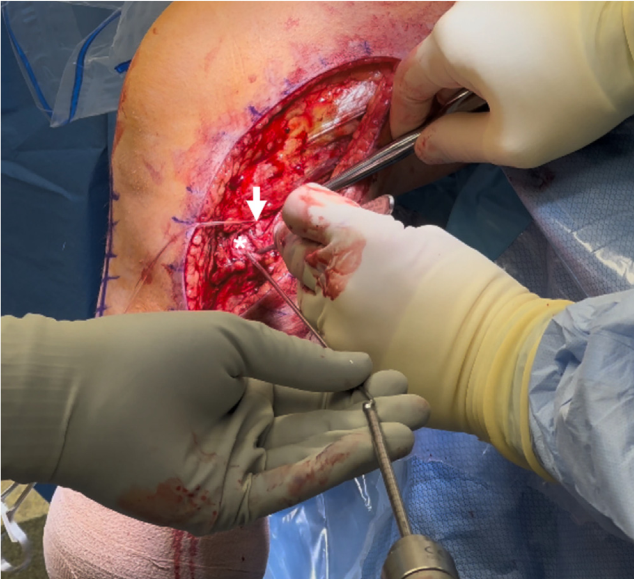
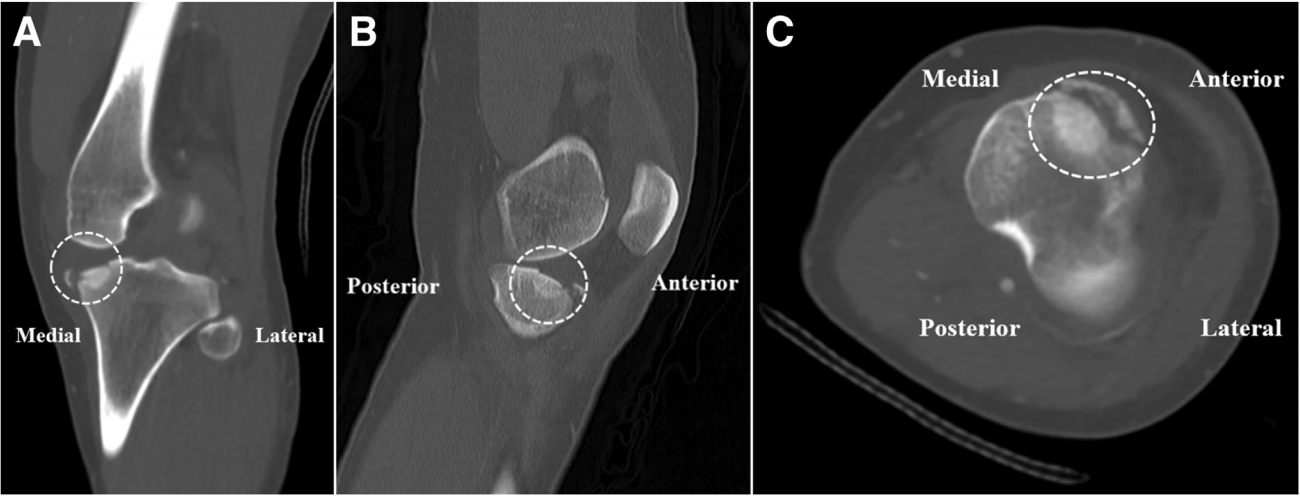
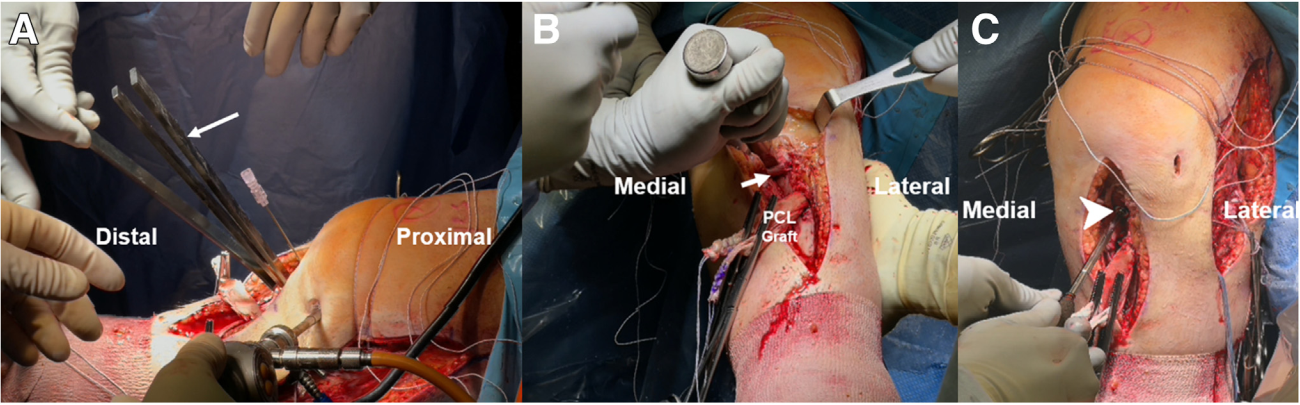
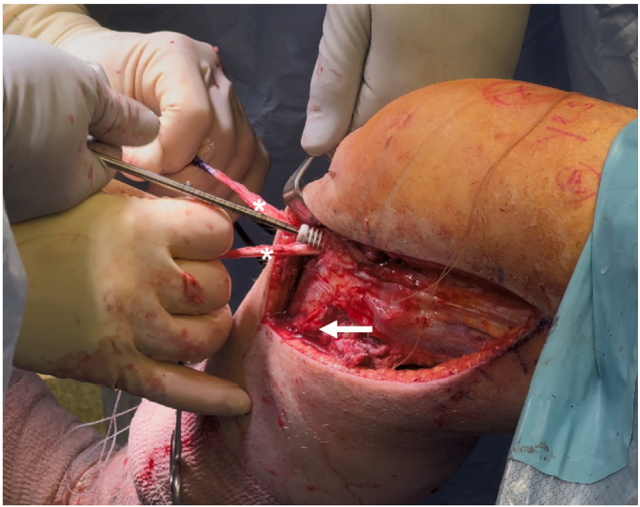
Từ đường rạch ở mặt trước-trong, gãy lún mâm chày trước-trong được đánh giá sau khi bóc tách màng xương dưới màng xương (Hình 7). Ổ gãy được nâng lên từng bước bằng các đục xương. Kích thước khoảng trống xương được đo lường, sau đó một mảnh ghép xương mào chậu (allograft) được định hình và đặt vuông góc với khuyết xương để hỗ trợ cấu trúc. Hình ảnh X-quang và nội soi trong mổ xác nhận rằng đường khớp đã được phục hồi trước khi cố định bằng vít rỗng 4.5 mm kèm vòng đệm (Hình 8).
Cố định PLC ở xương đùi
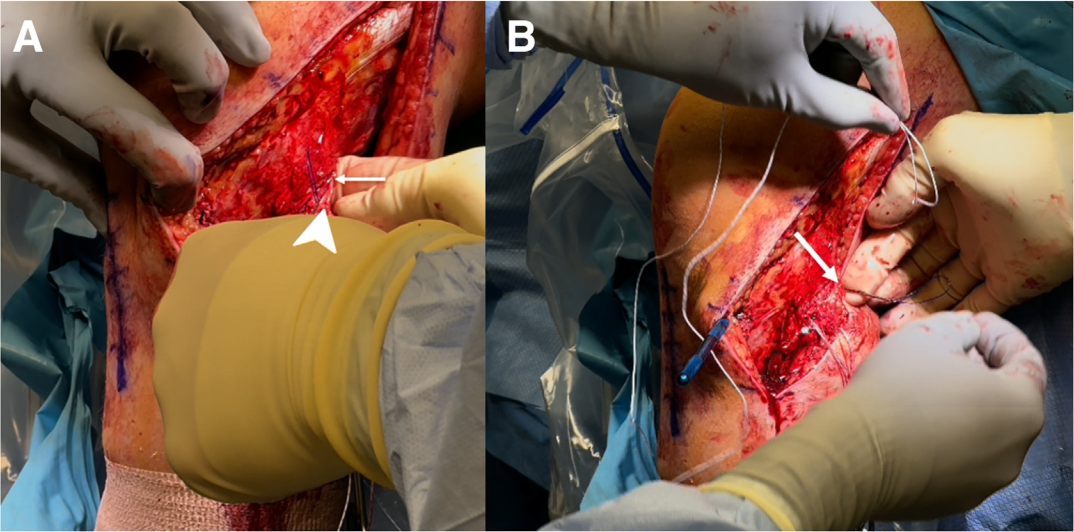
Các chốt xương (bone plugs) của dây chằng góc sau ngoài (PLC) được đưa vào các đường hầm xương đùi tương ứng và cố định bằng vít titanium 7 × 20 mm (Hình 9). Gân ghép thay thế gân cơ kheo (PLT) được đưa qua kheo (popliteal hiatus), trong khi gân ghép thay thế dây chằng bên mác (FCL) được luồn dưới lớp nông của dải chậu–chày (iliotibial band), sau đó đi qua đường hầm ở đầu xương mác theo hướng trước ngoài sang sau trong.
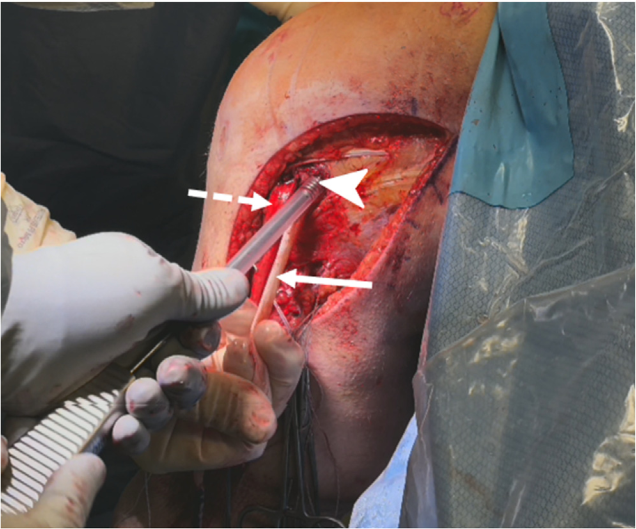
Cố định sau cùng
Dải trước ngoài (ALB) được cố định vào xương chày khi gối gập 90 độ và xoay trung tính, bằng vít xốp xương (cancellous screw) đường kính 6,5 mm kèm vòng đệm (washer). Dải sau trong (PMB) được cố định khi gối duỗi hoàn toàn, cũng bằng vít và vòng đệm cùng kích thước. Độ vững chắc phía sau được xác nhận qua nghiệm pháp kéo ra sau (posterior drawer test). Nội soi khớp xác nhận sự phục hồi độ căng của dây chằng chéo trước, ví dụ như hiện tượng mất dấu hiệu “slack” (Hình 10).
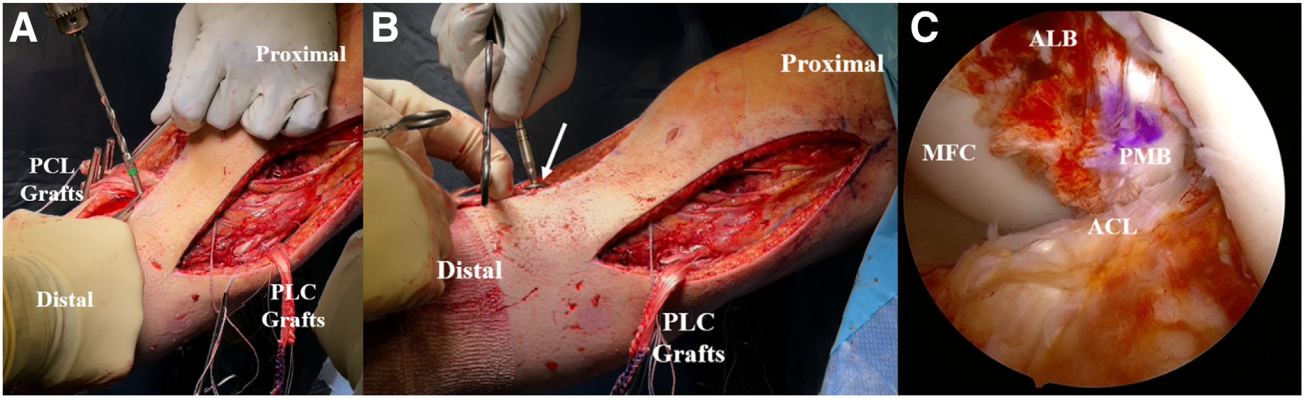
Dây chằng bên mác (FCL) được cố định ở phía trước ngoài bằng vít tự tiêu 7 × 20 mm tại đầu xương mác, khi gối ở tư thế gập 20 độ, xoay trung tính và hơi dạng (valgus nhẹ). Các mảnh ghép dây chằng chéo sau bên (PFL) và gân cơ kheo (PLT) được đưa qua ống xương chày theo hướng từ sau ra trước. Các mảnh ghép này được cố định bằng vít tự tiêu 9 × 20 mm khi gối gập 60 độ và bàn chân ở tư thế xoay trung tính. Phần gân dư thừa còn lại được cắt bỏ (Hình 11).
Đóng vết mổ
Băng garo được tháo ra, sau đó các lớp mô sâu và nông được khâu đóng lại.
Thảo luận
Các tác giả ủng hộ phương pháp tái tạo dựa trên giải phẫu cho cả dây chằng chéo sau (PCL) và góc sau ngoài (PLC), vì chúng mang lại kết quả lâm sàng cải thiện và khôi phục cấu trúc giải phẫu tự nhiên.³˒²˒⁶⁻⁸ Một nghiên cứu đoàn hệ tiến cứu trên 100 bệnh nhân được phẫu thuật tái tạo PCL bó kép với thời gian theo dõi tối thiểu 3 năm cho thấy cải thiện đáng kể (P < 0,001) về độ vững chắc khách quan (ví dụ, mức độ trượt ra sau của xương chày) mà không có khác biệt đáng kể về điểm số chức năng sau mổ (P > 0,229) giữa nhóm tái tạo PCL đơn thuần và nhóm tái tạo nhiều dây chằng có PCL.⁹ Hơn nữa, sự hiện diện của gãy mâm chày không ảnh hưởng đến kết quả đánh giá bởi bệnh nhân ở cả nhóm tái tạo dây chằng đơn lẻ hoặc kết hợp.¹ Trình tự căng ghép chính xác cũng quan trọng như việc đặt đường hầm đúng vị trí. Moatshe và cộng sự¹⁰ nhận thấy hiện tượng xoay trong đáng kể của xương chày (P < 0,05) ở các góc gập thấp nếu PLC được căng trước – điều này không xảy ra nếu dây chằng chéo (trước hoặc sau) được căng trước. Từ đó, họ khuyến nghị nên cố định PCL trước ACL. Việc không tuân thủ trình tự căng, chia giai đoạn việc nắn gãy xương, hoặc không tái tạo đầy đủ các dây chằng trong cùng một cuộc mổ có thể dẫn đến biến đổi động học khớp gối, tải trọng không sinh lý lên mảnh ghép, và có khả năng dẫn đến thất bại của mảnh ghép.¹⁰˒¹¹
Kỹ thuật này không hoàn toàn không có nhược điểm và hạn chế. Kỹ thuật này sử dụng allografts cho cả PCLR và PLCR, điều này có thể gây khó khăn do hạn chế về khả năng tiếp cận hoặc chi phí cao. Việc khoan tổng cộng 6 đường hầm (2 cho PCLR và 4 cho PLCR) có nguy cơ gây tổn thương iatrogenic cho các cấu trúc thần kinh–mạch máu. Để phòng tránh điều này, việc khoan đường hầm xương chày cho PCLR nên được hoàn tất bằng tay, dây thần kinh mác nên được giải phóng trước khi khoan đường hầm tại chỏm xương mác cho FCL, và các cấu trúc thần kinh–mạch máu cần được bảo vệ bằng Chandler retractor trong quá trình khoan đường hầm xương chày cho PLCR. Danh sách đầy đủ các ưu điểm và nhược điểm/hạn chế được trình bày trong bảng 3.

Tài liệu tham khảo
1. Cinque ME, Godin JA, Moatshe G, et al. Do tibial plateau fractures worsen outcomes of knee ligament injuries? A matched cohort analysis. Orthop J Sports Med 2017;5;232596711772389.
2. Chahla J, Nitri M, Civitarese D, Dean CS, Moulton SG, LaPrade RF. Anatomic double-bundle posterior cruciate
ligament reconstruction. Arthrosc Tech 2016;5:e149-e156.
3. Serra Cruz R, Mitchell JJ, Dean CS, Chahla J, Moatshe G, LaPrade RF. Anatomic posterolateral corner reconstruction. Arthrosc Tech 2016;5:e563-e572.
4. LaPrade RF, Ly TV, Wentorf FA, Engebretsen L. The posterolateral attachments of the knee. Am J Sports Med
2003;31:854-860.
5. Anderson CJ, Ziegler CG, Wijdicks CA, Engebretsen L, LaPrade RF. Arthroscopically pertinent anatomy of the
anterolateral and posteromedial bundles of the posterior cruciate ligament. J Bone Joint Surg 2012;94:1936-1945.
6. Geeslin AG, Moulton SG, LaPrade RF. A systematic review of the outcomes of posterolateral corner knee injuries, part 1: Surgical treatment of acute injuries. Am J Sports Med 2016;44:1336-1342.
7. Tucker CJ, Joyner PW, Endres NK. Single versus doublebundle PCL reconstruction: Scientific rationale and clinical evidence. Curr Rev Musculoskelet Med 2018;11: 285-289.
8. Toppo AJ, Perrone GS, Sylvia SM, et al. High levels of satisfaction and adequate patient-reported outcomes
after operative reconstruction of multiligament knee injury with allograft among patients aged 40 years and older. Arthrosc Sports Med Rehabil 2023;5: e29-e34.
9. LaPrade RF, Cinque ME, Dornan GJ, et al. Double-bundle posterior cruciate ligament reconstruction in 100 patients at a mean 3 years’ follow-up: Outcomes were comparable to anterior cruciate ligament reconstructions. Am J Sports Med 2018;46:1809-1818.
10. Moatshe G, Chahla J, Brady AW, et al. The influence of graft tensioning sequence on tibiofemoral orientation during bicruciate and posterolateral corner knee ligament reconstruction: A biomechanical study. Am J Sports Med 2018;46:1863-1869.
11. LaPrade RF, Chahla J, DePhillipo NN, et al. Single-stage multiple-ligament knee reconstructions for sports-related injuries: Outcomes in 194 patients. Am J Sports Med 2019;47:2563-2571
© 2023 The Heat